
Mise à jour le 8 mars 2024
Les Points saillants du CCNMI offrent aux praticiens et aux cliniciens canadiens de la santé publique un examen actualisé des renseignements essentiels relatifs à des maladies infectieuses importantes, de manière à orienter la pratique en santé publique au Canada. Bien que cet examen ne constitue pas une revue formelle de la littérature, les renseignements proviennent de sources clés telles que l’Agence de la santé publique du Canada (ASPC), les Centers for Disease Control and Prevention (CDC) des États-Unis et l’Organisation mondiale de la Santé (OMS), ainsi que de documents à comité de lecture.
Ces Points saillants se proposent d’offrir au personnel de santé publique, aussi bien aux praticiens qu’aux responsables de politiques , un document de référence rapide sur la syphilis congénitale et d’encourager les praticiens à effectuer des tests de dépistage de la syphilis chez les femmes enceintes à risque. Pour plus d’information à propos de la syphilis, consultez nos Points saillants sur la syphilis.
Ces Points saillants ont été préparés par Signy Baragar. Les questions, commentaires et suggestions à ce sujet sont les bienvenus et peuvent être envoyés à nccid@manitoba.ca.
Que sont les Points saillants? Pour en savoir davantage sur la manière dont l’information est recueillie, consultez notre page consacrée aux Points saillants.
Questions abordées dans ce compte rendu:
- Quelles sont les caractéristiques importantes de la syphilis congénitale?
- Où en sont les éclosions actuelles de syphilis congénitale?
- Quel risque présente à l’heure actuelle la syphilis congénitale à la population canadienne?
- Quelles mesures faut-il prendre en présence de contacts ou de cas soupçonnés de syphilis?
Quelles sont les caractéristiques importantes de la syphilis congénitale?
Cause
La syphilis congénitale est une infection causée par la bactérie spirochète Treponema pallidum. Elle est transmise au bébé, généralement pendant la grossesse, par sa mère infectée, bien que la transmission puisse également avoir lieu par contact avec des lésions génitales syphilitiques à l’accouchement. En l’absence de traitement, la syphilis maternelle peut provoquer une fausse couche, une naissance prématurée, une mortinaissance, un décès néonatal ou des manifestations cliniques de syphilis congénitale chez le nouveau-né.
Le stade de l’infection maternelle influe sur la probabilité de transmission au fœtus. La syphilis contractée vers le terme de la grossesse présente le plus grand risque de transmission au fœtus. Le risque de transmission verticale pour les cas de syphilis maternelle primaire (chancre) ou secondaire (éruption) oscille entre 70 % à 100 %, et est de 40 % dans la phase de latence précoce. Les femmes qui sont infectées au cours l’année suivant l’accouchement peuvent également infecter leur enfant en l’allaitant si des lésions sont présentes sur les seins.
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
- Current trends in congenital syphilis
- National Organization for Rare Disorders (NORD) – Congenital syphilis
- Congenital syphilis: A Guide to Diagnosis and Management
Signes et Symptômes
Une femme enceinte atteinte de syphilis peut être asymptomatique. Si elle présente des symptômes, ceux-ci peuvent comprendre des chancres sur les parties génitales ou dans la bouche, de la fièvre et des glandes enflées. Lorsqu’une mère atteinte de syphilis transmet l’infection à son bébé pendant la grossesse ou l’accouchement, il peut contracter la syphilis congénitale.
Les infections de syphilis congénitale peuvent être asymptomatiques ou symptomatiques, la majorité des enfants ne présentant aucun symptôme à l’accouchement. La syphilis congénitale précoce se déclare dans les deux premières années de vie avec des symptômes apparaissant typiquement entre la troisième et la quatorzième semaine. Les manifestations cliniques peuvent inclure, sans s’y limiter :
| Problèmes de nez et de gorge • rhinite (reniflements) • laryngite avec avec enrouement ou cri aphonique | Problèmes gastro-intestinaux • hépatomégaliejaunisse |
| Lésions mucocutanées • éruption cutanée avec desquamation | Neurosyphilis |
| Problèmes squelettiques • ostéochondrite métaphysiaire • épiphysite • périostite diaphysaire | Anomalies oculaires • choriorétinite et choriorétinopathie pigmentaire • glaucome • cataractes • kératite interstitielle • névrite optique |
| Problèmes hématologiques • anémie • thrombocytopénie |
- NYC Department of Health and Mental Hygiene Bureau of Sexually Transmitted Infections & NYC STD Prevention Training Center (March 2019): The Diagnosis, Management and Prevention of Syphilis: An Update and Review
- Gouvernement du Canada – Fiche de renseignements sur la syphilis congénitale
- National Organization for Rare Disorders (NORD) – Congenital syphilis
Gravité et Complications
Les conséquences néfastes sur la grossesse sont les plus graves dans les cas de syphilis maternelle primaire (c.-à-d. chancre) ou secondaire (c.-à-d. éruption). En l’absence de traitement, les études suggèrent qu’environ 76,8 % des cas de syphilis maternelle entraîneront des conséquences néfastes sur la grossesse, notamment un risque de syphilis congénitale (36 %), de naissance prématurée (23,2 %), d’insuffisance pondérale à la naissance 23,4 %, de mortinaissance ou de perte fœtale précoce (26,4 %), de décès infantile (16,2 %) et de fausse couche (14,9 %).
Sans traitement, les nourrissons et les enfants symptomatiques ou asymptomatiques peuvent développer des manifestations tardives d’une syphilis congénitale non traitée. Ces symptômes apparaissent généralement entre les âges de deux à cinq ans et peuvent rester non diagnostiqués à l’âge adulte. Les manifestations cliniques tardives peuvent inclure :
| Malformations faciales, dentaires et squelettiques • bosses frontales • déformation du nez en lorgnette • rhagades • courbure à convexité antérieure des tibias • synovite Clutton | Dysfonctionnements dentaires • dents de Hutchinson • molaires mûriformes |
| Problèmes hématologiques • hémoglobinurie | Complications neurologiques • déficience intellectuelle • hydrocéphalie • crises d’épilepsie • paralysie des nerfs crâniens • parésie |
| Problèmes auditifs • perte d’audition | Anomalies oculaires • kératite interstitielle • glaucome • cicatrices cornéennes • atrophie optique |
- NYC Department of Health and Mental Hygiene Bureau of Sexually Transmitted Infections & NYC STD Prevention Training Center (March 2019): The Diagnosis, Management and Prevention of Syphilis: An Update and Review
- Gouvernement du Canada – Fiche de renseignements sur la syphilis congénitale
- National Organization for Rare Disorders (NORD) – Congenital syphilis
Transmission
La transmission de la syphilis congénitale a le plus souvent lieu in utero; cependant, la transmission peut également se produire lors de l’accouchement, par contact direct avec une lésion génitale active de la mère.
La T. pallidum peut traverser le placenta et infecter le fœtus dès la neuvième semaine de gestation et tout au long de la grossesse. Le risque de transmission est le plus élevé chez les femmes enceintes qui contractent la syphilis vers la fin de la grossesse; le risque est également élevé au cours des stades primaire et secondaire de la syphilis. Par exemple, le risque de transmission pour les mères atteintes de syphilis primaire ou secondaire non traitée pendant la grossesse oscille entre 70 % et 100 %. Pour la syphilis latente précoce, le risque est de 40 % et pour la syphilis latente tardive, le risque de transmission est inférieur à 10 %. La transmission peut également se faire à partir de cas de syphilis maternelle contractée au cours de la première année après l’accouchement.
- Gouvernement du Canada – Guide sur la syphilis : Facteurs de risque et manifestations cliniques
- La syphilis congénitale n’est plus seulement d’intérêt historique
Prévention et Contrôle
Le risque d’infection pendant la grossesse peut être réduit en adoptant des pratiques sexuelles à moindre risque et en réduisant le nombre de partenaires sexuels.
Un dépistage régulier de la syphilis est particulièrement important pour la prévention de la syphilis congénitale. Il est recommandé que toutes les femmes enceintes, dans le cadre de leurs soins prénataux, et les mères à risque plus élevé soient testées plusieurs fois. Les femmes à haut risque d’acquérir la syphilis peuvent être moins susceptibles de recevoir des soins prénataux; pour cette raison, il est recommandé de tester les femmes enceintes dans les services d’urgence.
Vaccins
Il n’existe pas de vaccin pour prévenir la syphilis congénitale.
Tests
La syphilis congénitale peut être évitée par un dépistage et un diagnostic précoces de la syphilis chez la femme, avant ou pendant la grossesse. L’Agence de la santé publique du Canada recommande le dépistage de la syphilis chez toutes les femmes enceintes lors de la première visite prénatale et à l’accouchement. Pour les femmes dont le risque d’acquisition de la syphilis est élevé, répéter le dépistage entre la 28e et la 32e semaine de grossesse. De même, un dépistage mensuel doit être effectué chez les femmes enceintes résidant dans les régions où il y a des éclosions de syphilis ou présentant un risque élevé de réinfection.
Tous les nouveau-nés doivent être évalués pour une syphilis congénitale présumée si leur mère appartient aux catégories suivantes :
- mères atteintes d’une syphilis non traitée au moment de l’accouchement;
- mères traitées pour la syphilis dans les 4 semaines précédant l’accouchement;
- mères traitées pour la syphilis pendant la grossesse sans pénicilline;
- mères traitées pour la syphilis avant la grossesse et dont le suivi sérologique est insuffisant pour garantir la réponse au traitement;
- mères présentant des signes de réinfection ou de rechute après le traitement (par exemple, un titre quatre fois plus élevé);
- mères qui ne présentent pas une réponse adéquate (diminution par quatre du titre) malgré un traitement approprié à la pénicilline;
- mères sans antécédents bien documentés de traitement de la syphilis.
Les résultats des tests sérologiques de la mère/parent accoucheur et du nouveau-né peuvent être initialement négatifs si la syphilis est contractée peu avant l’accouchement. Il est également possible que les tests sérologiques soient négatifs pendant la grossesse, les symptômes n’apparaissant que vers l’âge de 3 à 14 semaines. Étant donné que la plupart des nourrissons sont asymptomatiques à la naissance, il est crucial que les nouveau-nés ne sortent pas de l’hôpital sans avoir la confirmation que la mère ou le nouveau-né ont subi une sérologie appropriée.
- Gouvernement du Canada – Guide sur la syphilis : Dépistage et test diagnostiques
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
- PHAC : Définition nationale de cas : Syphilis congénitale
Traitement
Syphilis maternelle
Le traitement de la mère pendant la grossesse peut considérablement réduire le risque de syphilis congénitale. Si la mère reçoit un traitement adéquat avant la seizième semaine de gestation, il est généralement possible d’éviter l’infection fœtale.
Le traitement maternel adéquat est un régime à base de pénicilline commencé au moins un mois avant l’accouchement. Les programmes de traitement pendant la grossesse dépendent du stade de la syphilis maternelle et de la présence d’une neurosyphilis ou d’une syphilis oculaire.
Les calendriers de traitement que recommandent les lignes directrices de traitements des maladies transmissibles sexuellement émises par les CDC en 2015 et le Guide de la syphilis du gouvernement du Canada sont présentés ci-dessous :
| Diagnostic | Traitement |
| Syphilis primaire,secondaire et latente précoce (< 1 an) | Benzathine pénicilline G 2,4 millions d’unités à raison d’une dose unique par voie intramusculaire OU Benzathine pénicilline G à action prolongée 2,4 millions d’unités à raison d’une dose unique hebdomadaire par voie intramusculaire pendant deux semaines |
| Syphilis latente tardive (< 1 an), syphilis latente ou de durée inconnue, tertiaire | Benzathine pénicilline G 2,4 millions d’unités à raison d’une dose hebdomadaire par voie intramusculaire pendant trois semaines (pour un total de 7,2 millions d’unités) |
| Neurosyphilis et syphilis oculaire | Pénicilline G aqueuse cristalline, 18-24 millions d’unités par jour, administrée sous forme de 3-4 millions d’unités par voie intraveineuse toutes les 4 heures ou par perfusion continue pendant 10-14 jours Régime alternatif : Pénicilline procaïne, 2,4 millions d’unités par jour par voie intramusculaire en plus du probénécide 500 mg par voie orale quatre fois par jour, pendant 10-14 jours dans les deux cas |
Une évaluation clinique et sérologique des patients doit être effectuée au 6e mois et au 12e mois après un traitement adéquat de la syphilis primaire ou secondaire. Des analyses de suivi indiquant que les titres ont baissé de quatre fois depuis le début du traitement sont considérées comme une réponse appropriée. Il est recommandé d’administrer un nouveau traitement aux mères dont les symptômes persistent ou qui sont réinfectées (multiplication par quatre soutenue du titre du TNT) par l’injection hebdomadaire de 2,4 millions d’unités de benzathine pénicilline par voie intramusculaire pendant 3 semaines, en plus d’une réévaluation de l’infection par le VIH.
En cas de syphilis latente, il est possible d’observer une diminution progressive des titres et un titre positif bas peut persister. Le titre du test non tréponémique quantitatif devrait être répété au 6e, 12e, and 24e mois.
- CDC Sexually Transmitted Diseases Treatment Guidelines, 2021
- Gouvernement du Canada – Guide sur la syphilis : Traitement et suivi
Syphilis enfantine (congénitale)
Les nouveau-nés nés de mères dont les résultats aux tests non tréponémiques sont réactifs doivent être examinés pour des signes de syphilis congénitale et recevoir le même type de test sérologique non tréponémique quantitatif que la mère. Le CDC recommande des lignes directrices d’évaluation et de traitement pour les scénarios suivants :
Scénario 1 : Syphilis congénitale confirmée ou très probable
Un nouveau-né dont :
- un examen physique anormal correspond à une syphilis congénitale;
- un test sérique quantitatif non tréponémique donne un titre au moins quatre fois supérieur à celui de la mère à l’accouchement,
- la maladie a été détectée par un test PCR effectué sur le placenta, le cordon, des lésions ou des liquides organiques ou par coloration à l’argent.
Syphilis congénitale confirmée ou très probable
| Évaluation recommandée | Traitement recommandé |
| • LCR, analyse pour le VDRL, comptage cellulaire et protéine • Hémogramme complet et numération différentielle et plaquettaire • Radiographies des os longs • Autres tests selon les indications cliniques (p. ex. radiographie pulmonaire, tests de la fonction hépatique, neuro-imagerie, examen ophtalmologique et réponse auditive du tronc cérébral). | Traitement de 10 jours à la pénicilline aqueuse cristalline 50 000 unités/kg par voie intraveineuse toutes les 12 heures pour les nourrissons âgés de moins d’une semaine, et toutes les 8 heures par la suite OU procaïne pénicilline G 50 000 unités/kg par voie intramusculaire à raison d’une dose unique pendant 14 jours |
Tout le parcours doit être répété si le traitement n’est pas pris pendant plus d’un jour.
Scénario 2 : Syphilis congénitale possible
Tout nouveau né dont l’examen physique est normal et le test sérique quantitatif non tréponémique donne un titre inférieur ou égal à celui de la mère à l’accouchement et dont :
- la mère n’a pas d’antécédents bien documentés de traitement de la syphilis;
- la mère a été traitée sans pénicilline;
- la mère a été traitée pour la syphilis dans les 4 semaines précédant l’accouchement.
Syphilis congénitale possible
| Évaluation recommandée | Traitement recommandé |
| • LCR, analyse pour le VDRL, comptage cellulaire et protéine • Hémogramme complet et numération différentielle et plaquettaire • Radiographies des os longs | Traitement de 10 jours à la pénicilline aqueuse cristalline 50 000 unités/kg par voie intraveineuse toutes les 12 heures, pour les nourrissons âgés de moins d’une semaine, et toutes les 8 heures par la suitea OU procaïne pénicilline G, 50 000 unités/kg par voie intramusculaire à raison d’une dose unique pendant 14 jours OU Benzathine pénicilline G 50 000 unités/kg par voie intramusculaire à raison d’une dose uniqueb |
Scénario 3 : Syphilis congénitale peu probable
Tout nouveau né dont l’examen physique est normal et le test sérique quantitatif non tréponémique donne un titre inférieur ou égal à celui de la mère à l’accouchement et dont :
- la mère a été traitée pour la syphilis dans les 4 semaines précédant l’accouchement;
- la mère ne montre aucun signe de réinfection ou de rechute après un traitement.
Syphilis congénitale peu probable
| Évaluation recommandée | Traitement recommandé |
| Aucune évaluation recommandée | Benzathine pénicilline G 50 000 unités/kg par voie intramusculaire à raison d’une dose unique |
Scénario 4 : Syphilis congénitale peu probable
Tout nouveau né dont l’examen physique est normal et le test sérique quantitatif non tréponémique donne un titre inférieur ou égal à celui de la mère à l’accouchement et dont :
- la mère a été adéquatement traitée avant la grossesse;
- le titre sérique non tréponémique est demeuré bas et stable avant la grossesse, pendant la grossesse et à l’accouchement.
Syphilis congénitale peu probable
| Évaluation recommandée | Traitement recommandé |
| Aucune évaluation recommandée | Aucun traitement requis |
Des examens de suivi et des tests sérologiques sont recommandés tous les 2 à 3 mois pour tous les nourrissons dont les tests non tréponémiques sont réactifs, jusqu’à l’obtention d’un test non réactif. Les titres d’anticorps non tréponémiques doivent diminuer à l’âge de 3 mois et être non réactifs à l’âge de 6 mois pour les nouveau-nés qui n’ont pas été traités pour une syphilis congénitale.
Les nourrissons et les enfants âgés de moins d’un mois atteints de syphilis latente primaire, secondaire ou acquise et dont les tests de liquide céphalorachidien (LCR) sont normaux doivent être évalués pour abus sexuel par les services de protection de l’enfance et pris en charge par un spécialiste des maladies infectieuses pédiatriques.
- CDC Sexually Transmitted Diseases Treatment Guidelines, 2021
- Gouvernement du Canada – Guide sur la syphilis : Traitement et suivi
- La syphilis congénitale n’est plus seulement d’intérêt historique
Épidémiologie
Généralités
La syphilis congénitale refait son apparition et le nombre de cas a considérablement augmenté au cours des dernières années.
Presque toutes les provinces et tous les territoires ont connu une hausse importante du taux de syphilis entre 2014 et 2018, l’augmentation nationale des cas s’élevant à 151 %. En 2016, quatre cas ont été signalés à l’échelle nationale. En 2019, le Canada a rapporté 53 cas et les données préliminaires de 2020 font état de 50 cas. Les chiffres de 2021 et 2022 sont encore plus élevés : 47 cas signalés en 2021 au Manitoba seulement. Cette augmentation reflète celle des taux de syphilis infectieuse chez les femmes de 15 à 39 ans (voir ci-dessous).
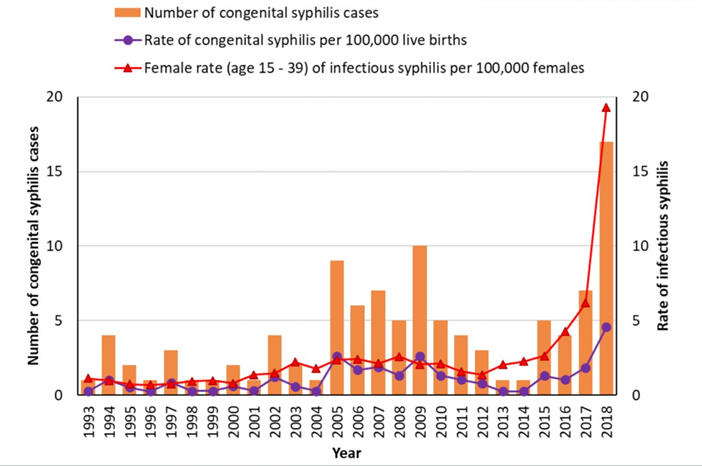
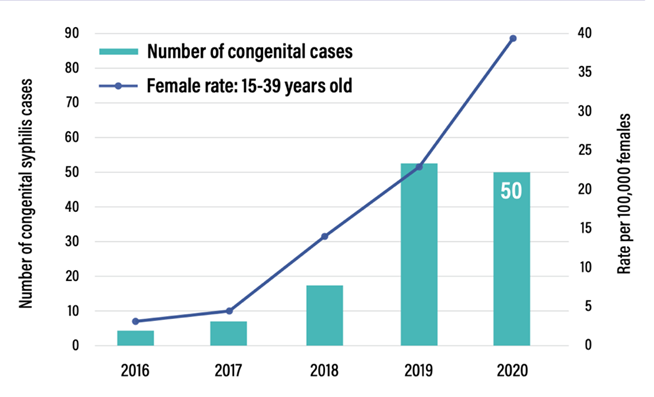
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
- Gouvernement du Canada – Réagir à la syphilis au Canada (feuillet d’information)
- ASPC – Syphilis infectieuse et syphilis congénitale au Canada, 2020 (infographie)
Période d’incubation
La période d’incubation de la syphilis congénitale par voie transplacentaire n’est pas clairement définie. Les symptômes de la syphilis congénitale précoce se manifestent généralement peu après la naissance, vers l’âge de trois à quatorze semaines, mais peuvent apparaître jusqu’à cinq ans après la naissance. Ceux de la syphilis congénitale tardive apparaissent généralement après l’âge de cinq ans, mais peuvent rester non diagnostiqués jusqu’à l’âge adulte.
Où en sont les éclosions actuelles d’infections de syphilis congénitale?
Le nombre de cas de syphilis congénitale varie d’une province et d’un territoire à l’autre, la majorité d’entre eux étant signalés, depuis 2018, dans les Prairies.
Région Pacifique : Colombie-Britannique
Entre 2010 et 2019, les taux de syphilis infectieuse ont été multipliés par six, passant de 3,4 pour 100 000 à 21,1 pour 100 000. En 2019, la Colombie-Britannique a signalé ses cinq premiers cas de syphilis congénitale depuis 2013.
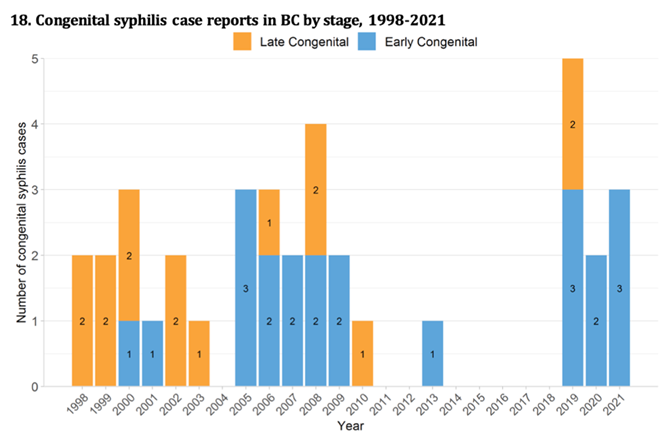
- BC Centre for Disease Control: Syphilis
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
- BCCDC CPS Syphilis Indicators Q4 – 2021
Région des Prairies : Manitoba, Saskatchewan, Alberta
MANITOBA
Le nombre de cas de syphilis congénitale au Manitoba a augmenté de façon spectaculaire. En 2015, le nord du Manitoba signalait son premier cas de syphilis congénitale et en 2017, un autre cas était rapporté. En 2018, la région sanitaire de Winnipeg a détecté son premier cas de syphilis congénitale depuis 1977. Ces dernières années, le nombre de cas de syphilis congénitale a bondi. Entre 2018 et 2020, Winnipeg a détecté 60 cas de syphilis congénitale confirmés ou probables, dont 8 cas en 2018 (0,9 cas pour 1 000 naissances vivantes), 22 cas en 2019 (2,6 cas pour 1 000 naissances vivantes) entraînant 4 mort-nés syphilitiques, et 30 cas en 2020 (3,5 cas pour 1 000 naissances vivantes) entraînant 8 mort-nés syphilitiques.En 2021, le Manitoba a enregistré 47 cas de syphilis congénitale.
- Gouvernement du Canada – Syphilis congénitale au Manitoba
- CBC News: Manitoba saw nearly as many congenital syphilis cases last year as all of Canada in 2020
- Congenital syphilis re-emergence in Winnipeg, Manitoba
SASKATCHEWAN
La Saskatchewan a connu une forte hausse des cas de syphilis congénitale au cours de la dernière année. Un seul cas de syphilis congénitale avait été déclaré au Système canadien de surveillance des maladies à déclaration obligatoire (SCSND) en Saskatchewan entre 2008 et en 2017. En 2021, le ministère de la Santé de la Saskatchewan a annoncé dans un communiqué de presse que 6 cas de syphilis congénitale et 2 décès de nouveau-nés syphilitiques avaient été signalés de 2018 à 2020. En 2021, la Saskatchewan a déclaré 16 cas de syphilis congénitale.
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
- Global News – Syphilis is a ‘Tragedy’ in Saskatoon: Medical Health Officer, September 2021
- Saskatoon StarPhoenix – Sask. babies born with syphilis, HIV show gaps in prenatal care: advocates
ALBERTA
Le taux de cas de syphilis congénitale a explosé en Alberta depuis 2016. Entre 2012 et 2016, seul un de syphilis congénitale a été signalé. En revanche, un total de 121 cas de syphilis congénitale et 28 mort-nés ont été diagnostiqués entre 2017 et 2020, dont 45 cas de syphilis congénitale en 2019 et 56 en 2020. En 2016, l’Alberta a déclaré une épidémie à l’échelle de la province après que les taux de syphilis infectieuse ont bondi de 3,9 pour 100 000 en 2014 à 8,8 pour 100 000 en 2015. En 2020, le taux de syphilis congénitale avait considérablement augmenté pour atteindre 56,7 pour 100 000 avec 6 mort-nés au cours du premier semestre de l’année.
- Outcomes of infectious syphilis in pregnant patients and maternal factors associated with congenital syphilis diagnosis, Alberta, 2017-2020
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
- Gouvernement du Canada – La syphilis en Alberta, 2017 à 2020
- Edmonton Journal: Six still births in first six months of 2020, Edmonton still in midst of syphilis outbreak
Région du Centre : Ontario et Québec
ONTARIO
L’Ontario a dépisté un total de 17 cas de syphilis congénitale précoce de 2017 à 2021. Un cas de syphilis congénitale a été enregistré en 2017, suivi d’un autre cas en 2018, de 3 cas en 2019, de 3 cas en 2020 et de 9 cas en 2021. Cela correspond à une augmentation de 0,1 pour 100 000 000 en 2017 à 0,6 cas pour 100 000 000 en 2021.
QUEBEC
Dans son plus récent rapport, Portrait des infections transmissibles sexuellement et par le sang (ITSS) au Québec – 2019, le gouvernement du Québec a répertorié 5 cas de syphilis congénitale entre 2000 et 2015. De 2016 à 2020, le nombre total de cas de syphilis congénitale a doublé pour atteindre 10 cas, dont 3 ont été signalés en 2016, 1 en 2017, 1 en 2018, 2 en 2019 et 2 en 2020
Région de l’Atlantique : Nouveau-Brunswick, Nouvelle-Écosse, Île-du-Prince-Édouard et Terre-Neuve-et-Labrador
Entre 2008 et 2017, le Nouveau-Brunswick a déclaré deux cas de syphilis congénitale au SCSMDO. Selon les deux plus récents rapports annuels sur la surveillance des maladies transmissibles du Nouveau-Brunswick, 1 cas de syphilis congénitale s’est déclaré en 2017 et un autre en 2018.
Entre 2008 et 2017, la Nouvelle-Écosse, l’Île-du-Prince-Édouard et Terre-Neuve-et-Labrador n’ont déclaré aucun cas de syphilis congénitale au SCSMDO. En 2018, Terre-Neuve-et-Labrador a déclaré son premier cas de syphilis congénitale enregistré.
À ce jour, aucun cas de syphilis congénitale n’a été signalé en Nouvelle-Écosse.
- Rapports annuels sur la surveillance des maladies transmissibles du Nouveau-Brunswick,
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
- Nova Scotia Health : Public Health warns of syphilis outbreak in Nova Scotia, 2020
Région du Nord : Yukon, Territoires du Nord-Ouest et Nunavut
Entre 2008 et 2017, le Yukon et le Nunavut n’ont déclaré aucun cas de syphilis congénitale au SCSMDO. Une étude récente examinant la syphilis au Nunavut entre 2012 et 2020 n’a relevé aucun cas confirmé de syphilis congénitale.
En 2019, les Territoires du Nord-Ouest ont détecté leur premier cas de syphilis congénitale depuis 2009. Dans un avis sanitaire daté d’août 2021, le gouvernement des Territoires du Nord-Ouest annonce avoir dépisté deux autres cas de syphilis congénitale entre 2019 et 2021.
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
- Gouvernument du Canada – Le Nunavut, au Canada, et sa gestion de la syphilis, 2012 à 2020
- Gouvernement des Territoires du Nord-Ouest : Recrudescence de la syphilis
Quel risque présente à l’heure actuelle la syphilis congénitale à la population canadienne?
Le risque est généralement faible, mais nettement plus élevé en présence de certains facteurs. Les facteurs de risque maternels pour la syphilis pendant la grossesse incluent le manque de soins prénataux, les contacts sexuels avec des partenaires multiples, les rapports sexuels associés à la consommation de substances, l’incarcération, l’instabilité de logement et l’itinérance. Ces facteurs peuvent également être influencés par divers déterminants sociaux de la santé, notamment l’âge, le sexe, l’origine ethnique, les expériences de violence coloniale ou sexuelle et le statut socioéconomique. Il existe, par exemple, des interactions syndémiques entre les épidémies de toxicomanie et de syphilis dues à leurs facteurs de risque communs et à des forces sociales.
- CDC Syphilis During Pregnancy
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
Quelles mesures faut-il prendre en présence de contacts ou de cas soupçonnés de syphilis?
DÉFINITION DES CAS
L’Agence de la santé publique du Canada a élaboré des définitions nationales de cas de surveillance pour les cas confirmés et probables des maladies à déclaration obligatoire, dont la syphilis congénitale. Seuls les cas confirmés de syphilis congénitale doivent être déclarés à l’échelle nationale. Les définitions de l’ASPC des cas de syphilis sont précisées ci-dessous :
Cas confirmé — Syphilis congénitale précoce (durant les 2 premières années de vie)
Confirmation en laboratoire de l’infection chez une naissance vivant:
- identification de Treponema pallidum par détection d’acides nucléiques (par PCR ou équivalent), par immunofluorescence ou par un examen équivalent dans un échantillon clinique approprié (sécrétions nasales, les lésions cutanées, le liquide des vésicules ou des éruptions cutanées exsudatives, le placenta, le cordon ombilical ou le matériel clinique d’autopsie)
OU
- sérologie positive (non tréponémique et tréponémique) à partir de sang veineux (et non de sang du cordon) chez un nourrisson ou chez un enfant ayant des manifestations cliniques, biochimiques ou radiologiques de syphilis congénitale c
OU
- titre RPR du nourrisson au moins quatre fois plus élevé que le titre RPR de la mère/du parent accoucheur dans les échantillons prélevés pendant la période postnatale immédiate
OU
- sérologie tréponémique positive persistante chez un enfant âgé de plus de 18 mois
ET
- âgé de moins de deux ans au moment de satisfaire les critères et aucune autre source d’exposition suspectée
Cas confirmé: Syphilis congénitale tardive
Confirmation en laboratoire de l’infection:
- identification de Treponema pallidum par détection d’acides nucléiques (par PCR ou équivalent), par immunofluorescence ou par un examen équivalent dans un échantillon clinique approprié (sécrétions nasales, les lésions cutanées, le liquide des vésicules ou des éruptions cutanées exsudatives, le placenta, le cordon ombilical ou le matériel clinique d’autopsie)
OU
- sérologie positive (non tréponémique et/ou tréponémique) chez une personne ayant des manifestations cliniques, biochimiques ou radiologiques de syphilis congénitale c
ET
- âgé de deux ans ou plus au moment de satisfaire les critères et aucune autre source d’exposition suspectée
Cas probable: Syphilis congénital précoce
- Ne répond pas aux critères de « Cas confirmé : Syphilis congénitale précoce »
ET
- sérologie positive (non tréponémique et/ou tréponémique) à partir de sang veineux (et non de sang du cordon) chez un nourrisson ou chez un enfant dont la mère/le parent accoucheur avait une syphilis non traitée ou inadéquatement traitée d avant l’accouchement
ET
- âgé de moins de deux ans au moment de satisfaire les critères et aucune autre source d’exposition suspectée »
Cas confirmé: Mortinaissance syphilitique
Mort fœtale survenant après 20 semaines de gestation ou dans laquelle le fœtus pèse plus de 500 g avec confirmation en laboratoire de l’infection [c’est-à-dire identification de Treponema pallidum par détection d’acides nucléiques (par PCR ou équivalent), par immunofluorescence ou par un examen équivalent dans un échantillon clinique approprié (sécrétions nasales, les lésions cutanées, le liquide des vésicules ou des éruptions cutanées exsudatives, le placenta, le cordon ombilical ou le matériel clinique d’autopsie)
Cas probable: Mortinaissance syphilitique
- Ne répond pas aux critères de « Cas confirmé : Mortinaissance syphilitique
ET
- mort fœtale survenant après 20 semaines de gestation ou dans laquelle le fœtus pèse plus de 500 g dont la mère/le parent accoucheur avait une syphilis non traitée ou inadéquatement traitée d avant l’accouchement
ET
- aucune autre cause connue de mortinaissance n’a été établie
Détection et Déclaration
AU NIVEAU NATIONAL
Au Canada, la syphilis congénitale est une maladie à déclaration obligatoire depuis 1993. Il incombe aux provinces et aux territoires de déclarer les cas confirmés de syphilis congénitale à l’Agence de la santé publique du Canada (ASPC) par le biais du Système canadien de surveillance des maladies à déclaration obligatoire (SCSMDO). La surveillance est effectuée par la déclaration systématique des cas au niveau fédéral.
Des données sur le nombre et les taux de cas de syphilis congénitale ont été transmises au SCSMDO pour les années suivantes :
AB, BC, NB, NL, NS, NT, NU, ON, PE, QC, SK, YT : depuis 1993
MB : 1993-2018
- ASPC – Maladies à déclaration obligatoire à l’échelle nationale – Syphilis congénitale
- Gouvernement du Canada – La syphilis au Canada : rapport technique sur les tendances épidémiologiques, les déterminants et interventions
AU NIVEAU DES PROVINCES ET DES TERRITOIRES
Les exigences relatives à la déclaration de la syphilis congénitale varient d’une province et d’un territoire à l’autre. La base de données des maladies à déclaration obligatoire du CCNMI a compilé des renseignements détaillés sur les politiques de déclaration de la syphilis congénitale dans toutes les provinces et tous les territoires du Canada, dont les lois, les règlements et les lignes directrices officiels des provinces et des territoires.
Pour plus d’information à propos de la syphilis, veuillez consulter les liens suivants :
- ASPC – Volume 48-2/3 du Relevé des maladies transmissibles – Résurgence de la syphilis au Canada, février/mars 2022
- CDC Treatment Guidelines for Congenital Syphilis, 2021
- CDC Syphilis Treatment and Care
- Gouvernment du Québec – Archives de BANQ Numérique, Portrait des infections transmissibles sexuellement et par le sang (ITSS) au Québec. 2003 – présent.
- Gouvernement du Manitoba – Syphilis
- Manitoba Health and Seniors Care – Syphilis Protocol
- BC’s Syphilis Action Plan
- BC Centre for Disease Control. BC experiencing highest rates of infectious syphilis in the last 30 years.
- BCCDC Reportable Diseases Data Dashboard – Syphilis
- Alberta Sexually Transmitted Infections and HIV, 2020
- 2021 Alberta Public Health Disease Management Guidelines – Congenital Syphilis
- Government of Nova Scotia – Annual Notifiable Disease Surveillance Reports
NOTES DE BAS DE PAGE
a Les nouveau-nés nés de mères atteintes de syphilis non traitée doivent recevoir le traitement de pénicilline aqueuse cristalline de 10 jours, même si le test non tréponémique du nouveau-né est non réactif, que l’évaluation complète est normale et que le suivi est certain.
b Une évaluation diagnostique complète comprenant une ponction lombaire, un hémogramme et une radiographie des os longs doit être normale et le suivi certain avant d’administrer une dose unique de benzathine pénicilline G. Si les résultats sont anormaux, l’administration pendant 10 jours de pénicilline aqueuse cristalline est le traitement de choix.
c Comprend toute preuve de syphilis congénitale telle que :
- toute caractéristique suggérant une syphilis congénitale sur les radiographies des os longs; un nombre élevé de cellules ou de protéines dans le liquide céphalo-rachidien (sans autre cause);
- anémie;
- des anomalies squelettiques (p.ex. ostéochondrite, tibia en lame de sabre);
- hépatosplénomégalie;
- éruption cutanée;
- condylomata lata;
- rhinite (reniflement);
- pseudoparalysie;
- méningite;
- ascite;
- kératite interstitielle;
- lymphadénopathie;
- anomalies dentaires (p. ex. dents de Hutchinson, molaires de mûrier);
- perte auditive neurosensorielle;
- retard de croissance intra-utérin;
- prématurité;
- ou toute autre anomalie non mieux expliquée par un autre diagnostic. »
d L’absence de confirmation verbale ou écrite de traitement devrait être considérée comme un traitement inadéquat. Un traitement adéquat consiste en:
- un traitement avec pénicilline approprié pour le stade d’infection complété au moins 4 semaines avant l’accouchement;
- avec une baisse suffisante des titres non-tréponémiques de la mère/du parent accoucheur; et
- aucune preuve de réinfection.
